Ảnh minh họa.
Bệnh tim nguy kịch, u to đe dọa tính mạng cả mẹ và con
Nhờ sự phối hợp nhịp nhàng, hiệu quả của liên Khoa Tim Mạch – Sản – Nhi – Gây mê hồi sức – Huyết học truyền máu, sản phụ Bùi Thị H. (33 tuổi, Vụ Bản, Nam Định) và thai nhi 35 tuần tuổi đã được các thầy thuốc của bệnh viện Bạch Mai cứu sống trong một kíp mổ “đặc biệt” ngày 17/04/2018.
PGS.TS BSCKII Tạ Mạnh Cường, Phó Viện trưởng Viện Tim mạch Bệnh viện Bạch Mai, Trưởng đơn vị cấp cứu và Hồi sức tích cực C1 Tim mạch – Người trực tiếp tham gia chỉ đạo ê – kíp cấp cứu liên khoa Sản – Nhi – GMHS -Tim mạch cho biết: Ngày 13/04/2018, Đơn vị C1 tiếp nhận bệnh nhân Bùi Thị H. (SN 1985, quê ở Vụ Bản, Nam Định) mắc bệnh tim vào viện trong tình trạng hết sức nguy kịch.
Bệnh nhân phát hiện bệnh tim từ năm 18 tuổi: hẹp van hai lá, hở van động mạch chủ nhiều và đã được thay 2 van nhân tạo cơ học năm 2011. Sau đó, sức khỏe ổn định, năm 2016, H. đã lập gia đình. Mặc dù đã được các bác sĩ tim mạch khuyến cáo song với khát khao được làm mẹ, H. vẫn quyết tâm sinh con.
Cuối năm 2017, phát hiện mình có thai, H. vừa mừng vừa lo. Mặc dù sau khi thay van nhân tạo cơ học, sức khỏe ổn định, có thể đi làm công nhân tại công ty may gần nhà, tuy nhiên từ khi có bầu, sức khỏe của H. bị ảnh hưởng, phải nghỉ làm để theo dõi và chăm sóc sức khỏe của hai mẹ con.
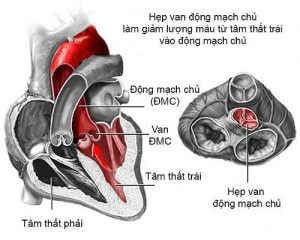
Đến khi thai được 34 tuần tuổi, với tình trạng mệt mỏi và khó thở, đi khám thai các bác sĩ phát hiện tình trạng bệnh tim của H. rất nguy kịch: van động mạch chủ hẹp nhiều, đe dọa tính mạng của cả hai mẹ con nên đã được chuyển đến Đơn vị Cấp cứu và Hồi sức Tim mạch C1, Bệnh viện Bạch Mai.
Theo PGS. Tạ Mạnh Cường, hẹp van động mạch chủ cơ học là bệnh lý tim mạch rất nghiêm trọng, nguy cơ tử vong cao cho cả mẹ lẫn con. Với mẹ, hẹp van động mạch chủ nặng có thể dẫn đến suy tim, phù phổi, thậm chí đột tử bất cứ lúc nào mặc dù triệu chứng lâm sàng khá nghèo nàn.
Còn đối với thai nhi, khi mẹ bị hẹp động mạch chủ nhiều có thể dẫn đến suy thai do thiếu ôxy. Khi biến chứng tim mạch xảy ra đối với người mẹ (suy tim, phù phổi cấp…) thì tính mạng của thai nhi rất khó bảo toàn, mà lúc này thai nhi đã gần được 35 tuần tuổi.
Bệnh cạnh đó sản phụ có một khối u xơ tử cung rất lớn, nằm chắn đường ra của thai nhi làm cho sản phụ khó có thể sinh con theo đường dưới giống như các cuộc chuyển dạ bình thường. Bài toán đặt ra cho các bác sỹ là làm sao để cứu được tính mạng của cả hai mẹ con một cách an toàn?
Tiên lượng xấu vẫn quyết cứu thai nhi và lấy khối u
Một cuộc hội chẩn toàn bệnh viện nhanh chóng được tổ chức dưới sự chủ trì của Ban Giám đốc Bệnh viện, với sự tham gia của các bác sĩ đầu ngành các chuyên khoa Nội Tim Mạch, Ngoại Tim Mạch, Sản, Nhi, Hồi sức tích cực, Gây mê Hồi sức, Huyết học để bàn bạc phương án giải quyết và cách thức phối hợp thực hiện nhằm đạt được nguyện vọng nói trên của cả bản thân bệnh nhân, gia đình người bệnh và các thày thuốc trong bệnh viện. Phương án phẫu thuật lấy thai được chỉ định. Tuy nhiên, tiên lượng cho cả hai mẹ con đều rất nặng nề nên các bác sĩ đã phải giải thích rất rõ ràng, chi tiết cho gia đình về những nguy cơ có thể xảy ra trước khi tiến hành phẫu thuật.
Ngày 17/4, bệnh nhân được chuyển mổ cấp cứu lấy thai tại Khoa Sản Bệnh viện Bạch Mai. Bác sĩ Trần Quốc Nhân đã phẫu thuật lấy thai thành công, bên cạnh đó, bác sĩ cũng lấy ra một khối u xơ tử cung nặng đến 4kg ở đoạn dưới tử cung của sản phụ. Như vậy, sản phụ đã mang trong mình cả thai và khối u là 4kg – một sự gắng sức quá nặng nề đối với một bà mẹ mang 2 van tim nhân tạo, trong đó một van đang trong tình trạng hẹp rất nặng, có thể do huyết khối bám vào bản lề van. Còn thai nhi là một bé trai nặng 2kg, đã được chuyển ngay tới phòng Hồi sức sơ sinh của Khoa Nhi để hồi sức và kiểm soát theo chế độ của trẻ sơ sinh non, yếu có nguy cơ cao.
Sau phẫu thuật lấy thi và lấy khối u xơ tử cung, sản phụ tiếp tục được theo dõi tại khoa Gây mê Hồi sức của Bệnh viện. Đến buổi chiều cùng ngày, khi sản phụ ổn định, có thể tự thở, huyết động ổn định, các thầy thuốc đã chuyển sản phụ trở lại khoa C1, Viện Tim Mạch để tiếp tục theo dõi và chuẩn bị phẫu thuật thay van động mạch chủ vì chênh áp qua van động mạch chủ lúc này vẫn khá cao, trên 100 mmHg.
Tại khoa C1, sản phụ được săn sóc đặc biệt trong phòng cách ly, đến ngày thứ 2 sau mổ, các bác sĩ đã phải dùng thuốc chống đông máu theo đường tĩnh mạch cho sản phụ để tránh nguy cơ kẹt van nhân tạo do máu đông, bên cạnh đó nguy cơ chảy máu sau phẫu thuật của sản phụ còn rất lớn, tình thế lúc này thật vô cùng khó khăn, thách đố trí tuệ của đội ngũ thày thuốc tại Đơn vị Cấp cứu và Hồi sức tích cực tim mạch C1. Ai cũng mong không có những điều bất thường xảy ra ngoài dự kiến đối với sản phụ đang nằm trên giường bệnh.
Rất may mắn, sản phụ bình phục khá nhanh và đáp ứng với thuốc điều trị. Một điều kỳ diệu đã đến với bệnh nhân: độ chênh áp qua van động mạch chủ nhân tạo đã giảm xuống rõ rệt, chỉ bằng một nửa so với sau khi phẫu thuật, tương đương với độ chênh áp qua van của sản phụ vào năm 2017 trước khi bệnh nhân có thai…
Còn tại khoa Nhi, trẻ sơ sinh được nuôi dưỡng trong lồng ấp, thở máy và chăm sóc tích cực. Sau 8 ngày điều trị tại Khoa Nhi với chế độ chăm sóc đặc biệt, tận tình của các thầy thuốc, đến ngày 25/04 sức khỏe của cháu ổn định và tiến triển tốt, cháu có thể tự bú được 30 ml sữa/bữa. Đặc biệt hơn nữa cháu bé đã được khám sàng lọc tim bẩm sinh ngay ngày thứ 2 điều trị, kết quả: trẻ không mắc tim bẩm sinh.
Đánh giá về ca bệnh này, PGS.TS Tạ Mạnh Cường nhấn mạnh: Trong những trường hợp như thế này, việc tiên lượng, khẩn trương đưa ra hướng xứ trí kịp thời, hợp lý giữa các chuyên khoa để cấp cứu cho người bệnh là vô cùng quan trọng. Ca mổ lấy thai thành công, cả mẹ và thai nhi đều được cứu sống trong tình huống hết sức khó khăn này là kết quả của sự phối kết hợp hiệu quả, đầy trách nhiệm của các thầy thuốc Viện Tim mạch, khoa Sản, khoa Nhi, khoa Gây mê hồi sức và khoa Huyết học Bệnh viện Bạch Mai.
“Tất cả phụ nữ đã có tiền sử về tim mạch, nếu muốn có thai đều cần được sự tư vấn và theo dõi của thầy thuốc chuyên khoa trước khi quyết định để tránh nguy hiểm cho cả mẹ và con” – PGS.TS Tạ Mạnh Cường.
Mai Thanh